L'olfatto è uno dei sensi più sottovalutati nell'essere umano, conseguenza anche di un percorso evolutivo che nei primati superiori ha premiato altre scelte (vedi l'articolo precedente "
un senso sottosviluppato negli umani").
Torno sul tema in occasione di un articolo apparso l'anno scorso sulla rivista Neuron in cui si descrive una curiosa, e del tutto inattesa, correlazione tra l'essere mancini, donne e possedere una ottima sensibilità olfattiva pur in assenza del bulbo olfattivo.
Si, il sunto della notizia è che una discreta percentuale della popolazione (ma sempre e solo donne mancine) è in grado di elaborare i messaggi odoriferi pur essendo naturalmente privi del bulbo olfattivo. Quale sia l'area cerebrale che ne fa le veci è ancora ignoto.
L'osservazione è frutto, come spesso avviene, dal caso� ed è solo la bravura dei ricercatori nel non trascurare le osservazioni "impreviste" che permette di esplorare nuove strade.
Tutto nasce presso il
Weizman Institute in Israele dove alcuni ricercatori erano intenti ad analizzare le scansioni cerebrali di individui
sani per uno studio che nulla aveva a che fare con l'olfatto. Durante l'analisi di una di queste scansioni si accorsero della assenza del bulbo olfattivo, una condizione che in clinica si associa ad
anosmia ma che non risultava dalla scheda compilata dal volontario la cui unica caratteristica degna di nota era l'essere donna e mancina.
 |
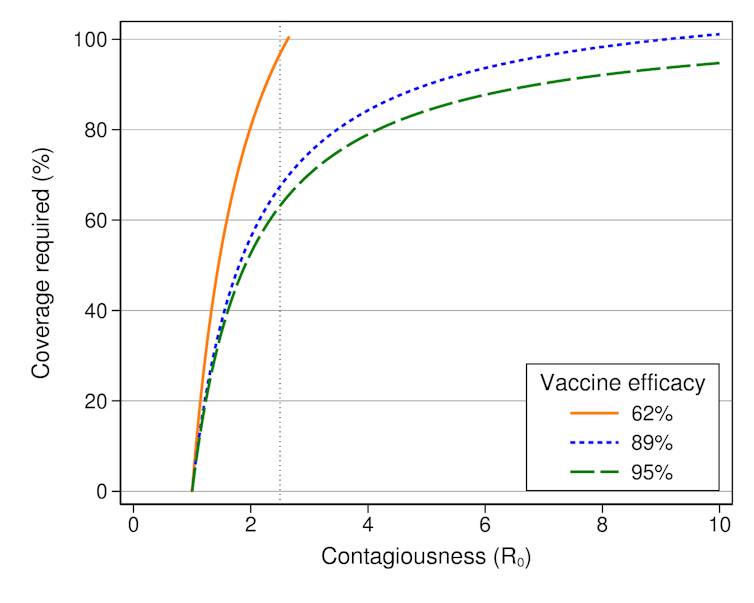
Il confronto tra il bulbo olfattivo normale (A) e quello della donna mancina (B).
Image credit: Weizman Institute |
Pensando ad una errata dichiarazione riconvocarono il soggetto e dopo avere avuto risposta negativa sulla anosmia la sottoposero ai classici test olfattivi. Test negativi nel senso che la donna aveva una perfetto senso dell'olfatto. Una volta che escludi l'impossibile rimane solo l'altamente improbabile.
Dato che le scansioni cerebrali erano univoche e i test altrettanto, l'unica cosa sensata era il dubbio sulla validità dell'assunto che indicava nel bulbo olfattivo l'organo necessario (ma non sufficiente) per possedere il senso dell'olfatto.
Una ipotesi eretica che doveva essere messa alla prova trovando ulteriori esempi del fenomeno. Cominciarono dalle scansioni già in loro possesso; con somma sorpresa furono sufficienti solo altre 9 scansioni per trovare un altro soggetto con bulbo olfattivo deficitario ma con normale olfatto. Anche in questo caso era una donna ed era mancina.
Troppo strano per essere una coincidenza ma ancora troppo poco per ribaltare quello che era un assioma consolidato della neurofisiologia (vedi nota a fondo pagina per alcune nozioni di base).
Passarono quindi ad un database pubblico di scansioni cerebrali (1113 per la precisione) prodotto nell'ambito dello
Human Connectome Project.
I risultati furono molto interessanti: il fenomeno è presente in poco più del 4% delle donne mancine ma in nessun uomo.
Manca ancora una spiegazione funzionale cioe quale sia l'area cerebrale che (per i prodigi ben noti della plasticità neurale) diventa in grado di sopperire alla assenza del bulbo olfattivo nei soggetti che dalla nascita ne sono privi; precisazione quest'ultima non superflua visto che le lesioni del bulbo olfattivo nell'adulto si associano alla perdita (parziale o totale a seconda dei casi) dell'olfatto.
Di trattazioni sulla plasticità neuronale ne trovate molte anche a carattere divulgativo quindi non mi dilungo sulla sua importanza.
Solo 2 esempi tratti dal libro di Matthew Cobb a fondo pagina: un francese la cui corteccia appariva minimale rispetto al normale eppure era dotato di intelligenza media; una giovane donna cinese senza cervelletto i cui unici sintomi erano linguaggio confuso e scarsa coordinazione ("unici" perché data la centralità del cervelletto e quanto abbiamo appreso dagli studi sugli animali, i sintomi avrebbero dovuto essere molto più seri)
Una possibilità è che la parte residuale di bulbo olfattivo presente nelle donne (ma perché solo nelle donne e per di più mancine?), troppo piccola per essere mappata dalle scansioni cerebrali, sia sufficiente per eseguire il compito magari in sinergia con altre aree.
Ma i ricercatori hanno sollevato una spiegazione più controversa che sfida l'attuale comprensione dell'olfatto: i bulbi potrebbero non essere coinvolti nel riconoscimento degli odori e avere invece un ruolo diverso, tipo localizzare un odore invece di identificarlo.
Il punto centrale a supporto dell'ipotesi è che questi soggetti hanno una capacità olfattiva praticamente identica a quella dei soggetti normali ed è difficile pensare che il bulbo residuo sia fatto da strutture ridondanti, eliminabili senza problemi.
Fonte- Human Olfaction without Apparent Olfactory Bulbs
Nota. Due parole sulla neurofisiologia dell'olfatto in compendio a quanto già scritto nel precedente articolo. Evito invece in toto l'analisi del funzionamento dei recettori olfattivi (per la cronaca sono G-protein coupled receptors) in quanto sarebbe solo confondente per le persone digiune di fisiologia cellulare.
Le molecole "odorifere" arrivano e penetrano nelle narici, intrappolate dalla mucosa nasale dove vengono intercettate, eccitandole, dalle terminazioni nervose di neuroni di vario tipo (in genere bipolari e non mielinizzati) che convogliano il segnale al nervo olfattivo prima e infine al bulbo olfattivo, una estensione della corteccia sita tra gli occhi e il lobo frontale.
Il bulbo olfattivo, che è bilaterale, è una piccola struttura vescicolare la cui funzione principale è acquisire ed elaborare le informazioni provenienti dai recettori periferici della mucosa nasale. Nel bulbo olfattivo, i neuroni veicolanti il segnale si interfacciano con neuroni detti cellule mitrali, all'interno di strutture chiamate glomeruli. Il segnale elaborato dipende da vari fattori tra cui il tipo di terminazione eccitata e la frequenza del segnale, funzione della velocità di passaggio delle molecole odorifere attraverso la mucosa nasale, a sua volta dipendente dalla chimica della molecola. Ciascuna cellule "recettrice" esprime solo un tipo di recettore dell'odore; esistono tra 10 e 20 milioni di neuroni olfattivi.
 |
| Trovate una immagine più completa --> QUI. |
Lo schema precedente riporta la struttura semplificata del bulbo olfattivo costituito da:
- strato glomerulare. L'area in cui vi sono le sinapsi con le cellule mitrali e in cui avviene la categorizzazione dei diversi odori.
- Strato plessiforme esterno. Qui vi sono altre cellule, simili a quelle mitrali, ma in cui si verifica il processo di inibizione laterale che permette di "scovare" un odore tra i tanti.
- Strato delle cellule mitrali , in cui si trova il soma delle cellule.
- Strato plessiforme interno contenente gli assoni delle cellule mitrali e delle cellule trapuntate.
- Strato cellulare granulare
L'informazione odorifera, dopo essere stata processata nei glomeruli del bulbo, viene trasmessa a varie regioni del cervello tipo la corteccia olfattiva primaria, la corteccia olfattiva secondaria, la corteccia orbitofrontale, l'amigdala e l'ippocampo. Alcune di queste aree spiegano perché la percezione di un odore è sufficiente sia a farci ricordare eventi particolari che ad attivare una reazione automatica di rifiuto.
Articoli precedenti su temi correlati
e in genere gli articoli raggruppati sotto il tag "
olfatto"
***
Un libro appena uscito sul tema "olfatto".
Partendo dal discusso articolo del 2014, basato su test condotti su 26 persone, in cui si affermava che gli esseri umani possono discriminare tra più di un trilione di stimoli olfattivi, l'autore (nota bene, uno storico, non uno scienziato) traccia la trasformazione degli odori dal Rinascimento all'inizio del XIX secolo.